今の時代に知っておきたい「在宅医療」とは?
「在宅医療」という言葉に、皆さんはどんなイメージを持っているでしょうか。
がんの患者さんが終末期になって自宅で療養すること、と思っている人も多いかもしれません。2017 年6 月に乳がんで亡くなったフリーアナウンサーの小林麻央さんも、病院での治療後、在宅医療を受けていました。本格的な在宅医療は亡くなる前の1 カ月余りだったようですが、自宅での闘病や家族と過ごす時間がブログで綴られていたのを、ご覧になった人もいるでしょう。このように近年、がん治療の分野では、在宅医療がかなり知られるようになってきました。
しかし在宅医療は、実はがん患者さんだけのものではありません。
がんの患者さんも一定数いますが、在宅医療の利用者で多いのは、脳卒中や臓器不全、関節疾患などを持つ要介護の人たちや、高齢になって身体が弱くなった人たちです。
いまや国民の4 人に1 人が65 歳以上という世界一の超高齢社会に突入した日本では、「老い」や「介護」は誰にとっても他人事ではありません。そんな今の日本社会で、すべての人に知っておいてもらいたいのが、「在宅医療」という医療のかたちなのです。
がんの患者さんが終末期になって自宅で療養すること、と思っている人も多いかもしれません。2017 年6 月に乳がんで亡くなったフリーアナウンサーの小林麻央さんも、病院での治療後、在宅医療を受けていました。本格的な在宅医療は亡くなる前の1 カ月余りだったようですが、自宅での闘病や家族と過ごす時間がブログで綴られていたのを、ご覧になった人もいるでしょう。このように近年、がん治療の分野では、在宅医療がかなり知られるようになってきました。
しかし在宅医療は、実はがん患者さんだけのものではありません。
がんの患者さんも一定数いますが、在宅医療の利用者で多いのは、脳卒中や臓器不全、関節疾患などを持つ要介護の人たちや、高齢になって身体が弱くなった人たちです。
いまや国民の4 人に1 人が65 歳以上という世界一の超高齢社会に突入した日本では、「老い」や「介護」は誰にとっても他人事ではありません。そんな今の日本社会で、すべての人に知っておいてもらいたいのが、「在宅医療」という医療のかたちなのです。
超高齢社会で注目される在宅医療
日本は、世界的に見ても医療水準の高い国です。
全国各地に地域の拠点となる総合病院があり、それより身近な診療所やクリニックも地域ごとにあります。さらに、どこの病院に行っても、一定の水準の医療が少ない負担で受けられる、国民皆保険制度があります。
そのため私たち日本人にとっては、体調不良があるときやけがをしたときなど、「何かあったら病院へ行く」のがあまりにも当たり前になっています。
少なくとも、戦後にこのような医療システムが整備されてから50~60 年は、このスタイルがうまく機能してきました。
しかし、日本の社会全体が高齢化してきた昨今、これまでの医療システムではカバーできない、さまざまな問題が表面化しはじめています。
第一に、若い世代の人にとっては想像しにくいことですが、年を取ると「病院へ行く」こと自体が難しくなります。
年を取って足腰が衰えたり、膝に痛みがあったりすると、外出を避けるようになります。高齢のため車の運転免許証を返納していたり、公共交通機関のあまりない地域に住んでいたりすれば、なおさらです。
そうすると通院が必要になったときは、子どもなど家族が病院まで送迎・付き添いをしなければなりませんが、高齢世代には「若い人に迷惑をかけたくない」という気持ちも強くあります。そういった理由で、病院へ出向いて受診することが身体的にも心理的にも大きな負担になるのです。
第二には、高齢になると、加齢による臓器の衰えが進み、生活習慣病などの慢性疾患を複数抱える人も多くなります。
血圧も血糖値も高く、心臓もだいぶ弱ってきている。そういう人が、病院での短期間の治療ですっきり回復するということはあまりありません。継続的に治療を続けながら、状態がそれ以上は悪化しないように維持する医療が中心になります。つまり、年齢が高くなると病院での治療でできることが少なくなり、毎日の療養生活をどう過ごしていくかに医療の重心も移っていくのです。
在宅医療は、こうした高齢者の状況にマッチした最適の医療の形だといえます。
あらためて在宅医療とは何かといえば、「加齢や病気などにより、通院が困難になった患者さんの自宅を医師や看護師が訪れ、診察や治療、生活指導などの医療行為を行うこと」です。
在宅医療は、病院での病棟(入院)医療、外来(通院)医療に次ぐ、「第三の医療」として昨今、注目が高まっています。
全国各地に地域の拠点となる総合病院があり、それより身近な診療所やクリニックも地域ごとにあります。さらに、どこの病院に行っても、一定の水準の医療が少ない負担で受けられる、国民皆保険制度があります。
そのため私たち日本人にとっては、体調不良があるときやけがをしたときなど、「何かあったら病院へ行く」のがあまりにも当たり前になっています。
少なくとも、戦後にこのような医療システムが整備されてから50~60 年は、このスタイルがうまく機能してきました。
しかし、日本の社会全体が高齢化してきた昨今、これまでの医療システムではカバーできない、さまざまな問題が表面化しはじめています。
第一に、若い世代の人にとっては想像しにくいことですが、年を取ると「病院へ行く」こと自体が難しくなります。
年を取って足腰が衰えたり、膝に痛みがあったりすると、外出を避けるようになります。高齢のため車の運転免許証を返納していたり、公共交通機関のあまりない地域に住んでいたりすれば、なおさらです。
そうすると通院が必要になったときは、子どもなど家族が病院まで送迎・付き添いをしなければなりませんが、高齢世代には「若い人に迷惑をかけたくない」という気持ちも強くあります。そういった理由で、病院へ出向いて受診することが身体的にも心理的にも大きな負担になるのです。
第二には、高齢になると、加齢による臓器の衰えが進み、生活習慣病などの慢性疾患を複数抱える人も多くなります。
血圧も血糖値も高く、心臓もだいぶ弱ってきている。そういう人が、病院での短期間の治療ですっきり回復するということはあまりありません。継続的に治療を続けながら、状態がそれ以上は悪化しないように維持する医療が中心になります。つまり、年齢が高くなると病院での治療でできることが少なくなり、毎日の療養生活をどう過ごしていくかに医療の重心も移っていくのです。
在宅医療は、こうした高齢者の状況にマッチした最適の医療の形だといえます。
あらためて在宅医療とは何かといえば、「加齢や病気などにより、通院が困難になった患者さんの自宅を医師や看護師が訪れ、診察や治療、生活指導などの医療行為を行うこと」です。
在宅医療は、病院での病棟(入院)医療、外来(通院)医療に次ぐ、「第三の医療」として昨今、注目が高まっています。
病院医療と在宅医療の違い
在宅医療の特徴は、日本人にとってなじみの深い「病院の医療」と比べてみるとよくわかります。
病院の医療というのは、一言でいうと「治す医療」です。
例えば、「転んで骨折をしてしまった」「インフルエンザや肺炎などの感染症にかかり、高熱で苦しんでいる」「脳卒中などで急に倒れ、意識を失ってしまった」……。
こういうときは病院の「治す医療」が頼りになります。高度な検査機器や医療設備があり、医師や看護師などの専門職のスタッフが常駐していて、集中的な治療が受けられるからです。
その半面、病院では効率的な医療が何より優先されるため、治療を受ける患者さんは、我慢や不自由を強いられることが多々あります。無味乾燥な病室で、安静にしているだけの入院生活を続けるうちに、認知症を発症してしまう高齢者も少なくありません。
また、退院後は外来でのフォローになりますが、主治医が患者さんに接するのは月1 回などの定期健診だけで、しかも〝3 分診療〟といわれるような、わずかな時間に限られます。
そのため、患者さんが自宅で薬を飲めていないのに、薬の効果が出ていないと勘違いした主治医が処方薬を増量してしまう、といった誤解も生まれやすくなります。
それに対して、在宅医療は「支える医療」といえます。
在宅医療では、患者さんの自宅を医師や看護師が訪れるため、患者さんは病院にいるときに比べ、とてもリラックスした状態で診療を受けられます。
認知症の始まった患者さんも、住み慣れた自宅で療養していると進行を抑えられることがよくあります。
また、医療者が患者さんの介護をするご家族と直接話ができ、食事や服薬などの生活の様子を把握することもできます。
高齢者が薬を飲み忘れることが多いのであれば、薬の種類や服薬の回数を見直す、といったきめ細かいサポートができるのも、在宅医療の利点です。
医療の内容も、どういう治療を受けたいかという患者さんの希望に沿って方針を決めます。
急性期を過ぎた患者さんの療養生活全般を支えること。それが在宅医療の〝得意分野〟だということです。
病院医療と在宅医療は、どちらかが優れていてどちらかが劣っているというものではなく、二者択一で考えなければならないものでもありません。それぞれの〝得意・不得意〟を理解して、使い分ければいいのです。
特に、高齢者や心臓疾患、脳卒中、がんなどの大きな病気を経験した人とその家族では、在宅医療という選択肢を知っているといないとで、その後の人生のQOL が大きく左右されます。
病院の医療というのは、一言でいうと「治す医療」です。
例えば、「転んで骨折をしてしまった」「インフルエンザや肺炎などの感染症にかかり、高熱で苦しんでいる」「脳卒中などで急に倒れ、意識を失ってしまった」……。
こういうときは病院の「治す医療」が頼りになります。高度な検査機器や医療設備があり、医師や看護師などの専門職のスタッフが常駐していて、集中的な治療が受けられるからです。
その半面、病院では効率的な医療が何より優先されるため、治療を受ける患者さんは、我慢や不自由を強いられることが多々あります。無味乾燥な病室で、安静にしているだけの入院生活を続けるうちに、認知症を発症してしまう高齢者も少なくありません。
また、退院後は外来でのフォローになりますが、主治医が患者さんに接するのは月1 回などの定期健診だけで、しかも〝3 分診療〟といわれるような、わずかな時間に限られます。
そのため、患者さんが自宅で薬を飲めていないのに、薬の効果が出ていないと勘違いした主治医が処方薬を増量してしまう、といった誤解も生まれやすくなります。
それに対して、在宅医療は「支える医療」といえます。
在宅医療では、患者さんの自宅を医師や看護師が訪れるため、患者さんは病院にいるときに比べ、とてもリラックスした状態で診療を受けられます。
認知症の始まった患者さんも、住み慣れた自宅で療養していると進行を抑えられることがよくあります。
また、医療者が患者さんの介護をするご家族と直接話ができ、食事や服薬などの生活の様子を把握することもできます。
高齢者が薬を飲み忘れることが多いのであれば、薬の種類や服薬の回数を見直す、といったきめ細かいサポートができるのも、在宅医療の利点です。
医療の内容も、どういう治療を受けたいかという患者さんの希望に沿って方針を決めます。
急性期を過ぎた患者さんの療養生活全般を支えること。それが在宅医療の〝得意分野〟だということです。
病院医療と在宅医療は、どちらかが優れていてどちらかが劣っているというものではなく、二者択一で考えなければならないものでもありません。それぞれの〝得意・不得意〟を理解して、使い分ければいいのです。
特に、高齢者や心臓疾患、脳卒中、がんなどの大きな病気を経験した人とその家族では、在宅医療という選択肢を知っているといないとで、その後の人生のQOL が大きく左右されます。
全国に「在宅療養支援診療所」が整備されてきている
2000~2005 年あたりまでは、高齢者やそのご家族が在宅医療を希望しても、実際に行うのは難しい場合が少なくありませんでした。当時は在宅医療を行う医師の数が限られていて、在宅での療養を支える地域のネットワークも必ずしも十分ではなかったからです。
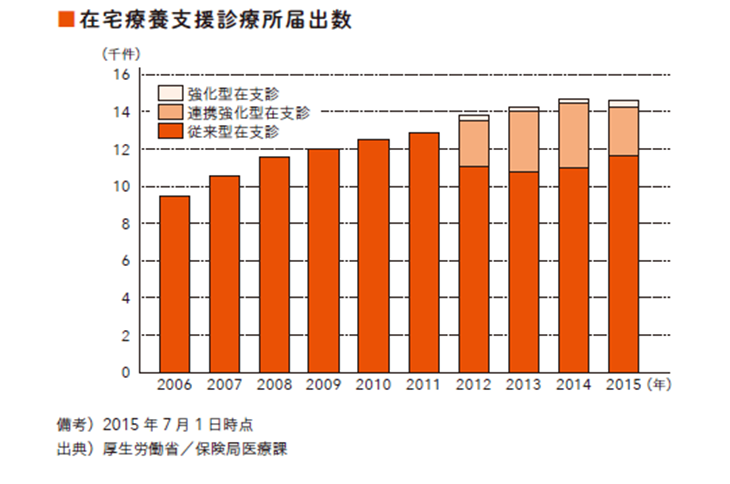
しかし、近年は状況が大きく変わっています。
2000 年に介護保険が導入され、高齢者の介護や療養を支えるための環境づくりが各地で進められてきました。
そして2006 年には「在宅療養支援診療所」という在宅医療を行うクリニックの規定が新しくつくられ、2008 年には「在宅療養支援病院」の規定もできました。在宅医療を担うクリニックや病院の施設数は年々増加していて、2017 年5 月現在、全国で1 万7000施設を上回るまでになっています。
在宅医療の推進は、国の医療政策の要でもあります。背景の一つには、社会の高齢化により年に1 兆円のペースで増え続けている国民医療費を削減したいというねらいももちろんあります。しかし、理由はそれだけではありません。
超高齢社会を迎え、近年は国民の価値観も「高齢や要介護になっても、住み慣れた自宅で自分らしく生きたい」という方向へ変化してきています。そうした国民の希望に応えるという意味でも、国としては在宅医療へのシフトをさらに推し進めようとしています。
残念ながら、在宅医療の普及率において、地域による差がまだ大きいといえます。それでも日本全体では、患者さん本人やご家族が希望すれば、高い確率で在宅医療を行うことができる時代になってきています。
高齢者や要介護になった人に「家で過ごしたい」という思いがあるなら、また「在宅でやっていけるなら、そうさせてあげたい」とご家族が願うのであれば、ぜひ、在宅医療に挑戦してみてください。
本書ではそのために役立つ情報を詳しくお伝えしていきます。
2000 年に介護保険が導入され、高齢者の介護や療養を支えるための環境づくりが各地で進められてきました。
そして2006 年には「在宅療養支援診療所」という在宅医療を行うクリニックの規定が新しくつくられ、2008 年には「在宅療養支援病院」の規定もできました。在宅医療を担うクリニックや病院の施設数は年々増加していて、2017 年5 月現在、全国で1 万7000施設を上回るまでになっています。
在宅医療の推進は、国の医療政策の要でもあります。背景の一つには、社会の高齢化により年に1 兆円のペースで増え続けている国民医療費を削減したいというねらいももちろんあります。しかし、理由はそれだけではありません。
超高齢社会を迎え、近年は国民の価値観も「高齢や要介護になっても、住み慣れた自宅で自分らしく生きたい」という方向へ変化してきています。そうした国民の希望に応えるという意味でも、国としては在宅医療へのシフトをさらに推し進めようとしています。
残念ながら、在宅医療の普及率において、地域による差がまだ大きいといえます。それでも日本全体では、患者さん本人やご家族が希望すれば、高い確率で在宅医療を行うことができる時代になってきています。
高齢者や要介護になった人に「家で過ごしたい」という思いがあるなら、また「在宅でやっていけるなら、そうさせてあげたい」とご家族が願うのであれば、ぜひ、在宅医療に挑戦してみてください。
本書ではそのために役立つ情報を詳しくお伝えしていきます。


